فهرست
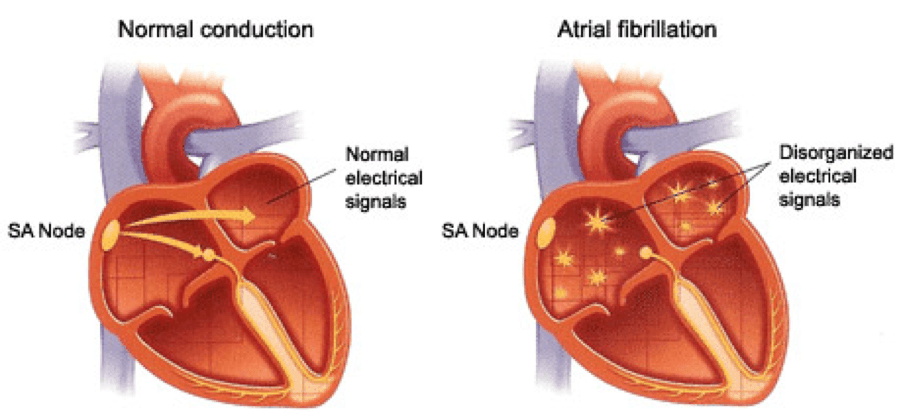
فیبریلاسیون دهلیزی
فیبریلاسیون دهلیزی (AF = Atrial Fibrillation) شایعترین آریتمی مزمن است که در 2 % جمعیت عمومی رخ میدهد. میزان بروز آن بر اساس سن متغیر است به طوری که در افراد زیر 50 سال نادر بوده و در افراد بالای 80 سال٬ به ازای هر 10 نفر یک مورد آن دیده میشود.
انواع فیبریلاسیون دهلیزی
تعدادی از لغات٬ جهت توضیح انواعی از فیبریلاسیونهای دهلیزی به کار میروند:
- Valvular :فیبریلاسیون دهلیزی (AF) ثانویه به بیماری دریچهای٬ خصوصا بیماری روماتیسمی دریچه میترال اشاره میکند. در گذشته بیماری قلبی روماتیسمی٬ شایعترین علت فیبریلاسیون دهلیزی (AF) بود ولی در حال حاضر علت کمتر از یک سوم موارد میباشد.
- غیر دریچه ای: به فیبریلاسیون دهلیزی (AF) ی که با بیماری دریچه ای روماتیسمی با دیگر بیماریهای دریچهای همراه نباشد گفته میشود.
- ایزوله: به فیبریلاسیون دهلیزی (AF) ثانویه به یک بیماری دیگر ( مثلا هیپرتیروئیدی٬ پنومونی٬ آمبولی ریوی) گفته میشود که با درمان شدن آن بیماری٬ بر طرف میشود.
- حمله ای: به حملات متناوب فیبریلاسیون دهلیزی (AF) غیر وابسته به یک بیماری حاد اشاره میکند.
- مزمن: وقتی که فیبریلاسیون دهلیزی (AF) ریتم غالب باشد.
- Lone : به فیبریلاسیون دهلیزی (AF) در غیاب بیماری ساختمانی قلب ( مثلا LVH٬CHF٬ بیماری دریچه ای٬ کاردیومیوپاتی) گفته میشود.
بیشتر بخوانید: پرولاپس یا ناهنجاری دریچه میترال | علائم بالینی، تشخیص و درمان نارسایی قلبی | افتادگی دریچه میترال
تظاهرات بالینی فیبریلاسیون دهلیزی (AF):
1) سابقه:
فیبریلاسیون دهلیزی (AF) باعث افزایش ضربان قلب و از دست دادن انقباض دهلیزی میشود که منجر به کاهش پر شدگی بطنی٬ کاهش برون ده قلبی٬ و افزایش مصرف در قلب میشود. شایعترین علایم ایجاد شده شامل طپش قلب٬ خستگی٬ تنگی نفس٬ سرگیجه یا سنکوپ٬ و درد قفسه سینه میباشد.
2) معاینه:
– یک بی نظمی نامنظم نبض٬ شاع علامت فیبریلاسیون دهلیزی (AF) است.
– شدت متغیر نبض و فقدان نبض: به علت متغیر بودن طول زمان پر شدگی دیاستولی و کاهش این زمان در اغلب موارد٬ نبضها شدتی متغیر داشته و تمام ضربانات بطنی سمع شده٬ قابل لمس بودن در عروق محیطی نمیباشند.
– فقدان امواج a: نبض وریدی ژوگلار که به طور طبیعی نشانگر انقباض دهلیزی است در مبتلایان به فیبریلاسیون دهلیزی (AF) وجود ندارد.
– تفاوت در شدت صدای اول قلبی (SI): به علت تفاوت در شدت پر شدگی و حجم انتهای دیاستولی٬ فشاری که دریچههای میترال وتری کوسپید را میبندد متغیر است که باعث تنوع در شدت SI میشود.
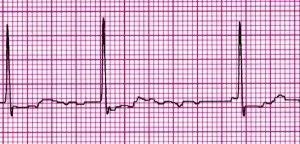
3) ECG :
– امواج F ( فیبریلاسیون ظریف دهلیز با سرعت 350-600min ) ممکن است قابل توجه باشند و به بهترین نحو در لید VI دیده میشوند.
– امواج P وجود ندارند.
– پاسخ بطنی به طور نامنظمی بی نظم است٬ هر چند که در سرعتهای بالاتر ضربان قلب٬ ممکن است درک این حالت مشکل باشد.
علل فیبریلاسیون دهلیزی (AF)
علل فیبریلاسیون دهلیزی (AF): شامل موارد زیر است.
- ایدیوپاتیک یا lone٬تقریبادر 10 % بیماراندیدهمیشود.
- اختلالات قلبی عروقی ( مثلا wpw٬ بیماری کروناری قلب٬CHF٬ کاردیومیوپاتی هیپرتروفیک و گشاده شده٬ میوکاردیت٬ هیپرتانسیون٬ بیماری مادرزادی قلبی)
- اختلالات ریوی مثل آمبولی ریه و پلورال افیوژن
- بیماری پریکاردی
- بیماریهای انفیلتراتیو مثل آمیلوئیدوز٬ سارکوئیدوز و هموکروماتوز.
- اختلالات متابولیک مثل هیپرتیروئیدی.
- داروها مثل تئوفیلین٬ بتا آگونیستها و الکل ( مسمومیت یا سندرم ترک آن)
- عفونت مثل میوکاردیت و اندوکاردیت
- استرس خصوصا استرس پس از جراحی
نکته: از آن جا که بسیاری از علل فیبریلاسیون دهلیزی (AF) قابل اصلاح هستند٬ لذا یک تحقیق کلی در موردعلت زمینهای لازم میباشد.
عوارض فیبریلاسیون دهلیزی (AF)
خطر کلی سکته مغزی در مبتلایان به فیبریلاسیون دهلیزی (AF) تقریبا 5% در سال است که 5 برابر بیشتر از کسانی است که فیبریلاسیون دهلیزی (AF) ندارند. خطر سکته در یک بیمار مبتلا به فیبریلاسیون دهلیزی (AF) وابسته به پنج متغیر بالینی دو متغیر اکوکاردیوگرافیک میباشد. ریسک فاکتورهای stroke عبارتند از:
- فشار خون
- CHF ( طی 3 ماه)
- سن بالای 65 سال
- سابقه stroke قبلی
- دیابت قندی
- ناهنجاریهای اکوکاردیوگرافی (اندزه دهلیز چپ بزرگتر از 5cm و اختلال کارکرد بطن چپ )
بیماران مبتلا به فیبریلاسیون دهلیزی (AF) که عوامل خطر سکته را ندارند٬ تقریبا به اندازه جمعیت عمومی در معرض خطر سکته قرار دارند. بیمارانی که دارای 1 یا 2 ریسک فاکتور هستند٬ خطر سکته 5% در سال را دارند. بیمارانی که 3 تا یا بیشتر ریسک فاکتور دارند٬ خطر سکته 20% در سال را خواهند دشت.
بیشتر بخوانید:همه چیز درباره حمله قلبی (سکته)
درمان فیبریلاسیون دهلیزی (AF)
الف) درمان حاد: هدف از درمان حاد٬ کنترل ضربان است. مبتلایان به فیبریلاسیون دهلیزی (AF) سریع و مشکلات تهدید کننده حیات ( مثلا ایسکمی٬ هیپوتانسیون شدید٬ ادم ریوی شدید) بایستی فورا تحت کاردیوورژن قرار گیرند. مبتلایان به فیبریلاسیون دهلیزی (AF) سریع اما بدون مشکلات تهدید کننده حیات٬ میبایستی تحت درمان دارویی قرار گیرند.
- Cardioversion میتواند با 100 ژول و به روش سن کرونیزه شروع شود اما360 ژول نیز ممکن است ضروری باشد. به غیر از یک اندیکاسیون اورژانس٬هیچبیمارمبتلابهفیبریلاسیون دهلیزی (AF) نباید تحت کاردیوورژن قرار گیرند مگر این که حداقل 3 هفته درمان ضد انعقادی دریافت کرده باشد یا به کمک اکوکاردیوگرافی از راه مری (TEE) ترومبوس دهلیزی وجود نداشته باشد. با توجه به شرط فوق٬ کاردیوورژن اغلب در بیمارانی که که تصور میشود شروع جدید فیبریلاسیون دهلیزی (AF) را داشته باشند کنترااندیکه است چرا که تخمین مدت زمانی که بیمار دچار فیبریلاسیون دهلیزی (AF) بوده٬ تنها بر اساس سابقه بیمار٬ مشکل است.
بیمارانی که بدون دریافت درمان ضد انعقادی٬ تحت کاردیوورژن قرار میگیرند٬ در 30 روز آینده در معرض خطر سکته بین 3 تا 5 % قرار دارند.
- درمان دارویی: بلوک کنندههای گره AV شامل ca بلاکرها ( مثلا وراپامیل٬ دیلتیازم)٬ بتالاکرها (مثلا اسمولول) و دیگوکسین میباشند.
دوزاژ داروهای فوق در جدول 1-1-7 آورده شده است.
به نظر میرسد که کاربرد داخل وریدی کلسیم بلاکرها یا بتالاکرها جهت کنترل سریع ضربان قلب تسریع یافته در بیمار مبتلا به فیبریلاسیون دهلیزی (AF)٬ موثرتر از دیگوکسین باشد٬ هر چند که تمامی این داروها ممکن است باعث هیپوتانسیون٬ برادیکاردی٬ نقایص هدایتی و CHF شوند. عوامل کوتاه اثر اغلب ترجیح داده میشوند و مونیتورینگ در تمامی بیماران ضروری است.
دیگوکسین ممکن است بهترین انتخاب در بیماران دچار نارسایی قلبی باشد.
ب) درمان مزمن: هدف از درمان مزمن فیبریلاسیون دهلیزی (AF)٬تسکین علایم وکم کردن خطر سکته است.
A ) کنترل ضربان: هدف از این درمان٬ یک سرعت ضربان قلب کمتر از 90min در حالت استراحت است. درمان دارویی باید پس از در نظر گرفتن دیگر مشکلات طبی بیمار انتخاب شود. مثلا در بیمارانی که هیپرتانسیون یا CAD دارند٬ یک بتابلاکر ( مثلا آتنولول 50-100mg/day ) انتخابی مناسب است زیرا این مشکلات را نیز به خوبی فیبریلاسیون دهلیزی (AF) بر طرف میکند. اما در بیمارانی که اسم یا COPD دارند٬ یک بتابلاکر ممکن است انتخاب مناسبی نباشد زیرا ممکن است باعث ایجاد تنگی برونشی شود.
در مبتلایان به CHF دیگوکسین میتواند ضربان قلب را کنترل کرده و علایم CHF را نیز بهبود بخشد. اما در بیمارانی که دچار نارسایی کلیوی مزمن هستند٬ سطوح دیگوکسین باید از نزدیک مونیتور شود.
B )کنترل ریتم: به صورت تئوری٬ برگرداندن ریتم سینوسی٬ خطر سکته را به حد پایه بازگردانده و کلیه علایم وابسته به سرعت ضربان قلب را تخفیف میدهد.
کاردیوورژن
کاردیوورژن انتخابی٬ فقط باید پس از یک دوره سه هفتهای درمان ضد انعقادی یا پس از مطمئن شدن از عدم وجود ترومبوس دهلیزی توسط TEE٬انجامشود. پس از کاردیوورژن باید 4 هفته درمان ضد انعقادی دیگر نیز انجام شود.
درمان دارویی فیبریلاسیون دهلیزی (AF)
قبل از شروع هر نوع درمان ضد آریتمی٬ سرعت ضربانقلب باید کنترل شود چرا که داروهای ضد آریتمی میتوانند میزان هدایت از راه گره AV را افزایش داده و سرعت فیبریلاسیون دهلیزی را بالا ببرند.
1) به نظر میرسد که آمیودارون حداقل به اندازه پروکاینامید و کینیدیین٬ در حفظ ریستم سینوسی موثر بوده و با اثرات پیش از آریتمی همراه نمیباشد.
اگرچه آمیودارون با عوارض مهمی ( مثلا نوروپاتی اپتیک٬ هیپوو هیپرنیروئیدی و فیبروز ریوی) همراه است٬ اما احتمالا داروی انتخابی میباشد. مشاوره با یک متخصص قلب٬ قبل از شروع درمان با آمیودارون٬ پیشنهاد شده است.
2) پروکاینامید و کیندین زمان عود در بیماران درمان شده را افزایش میدهد اما هر دو این عوامل پروآریتمیک بوده و با افزایش مرگ و میر همراهند. اکثر بیماران نباید با این عوامل درمان شوند.
– قطع گره AV با قرار دادن پیس میکر میتواند در بیمارانی که به درمان دارویی جواب نمیدهند٬ مد نظر باشد.
- C) کنترل لخته: اگرچه سکته٬ علت عمده بیماری و مرگ و میر در مبتلایان به فیبریلاسیون دهلیزی (AF) است٬ اما درمان ضد انعقادی برای بیماران پر زحمت و وقت گیر بوده ولذا منافع و مضرات آن باید در هر بیمار به طور جداگانه ارزیابی شود. بیمارانی که بالاترین خطر سکته را دارند٬ با بیشترین احتمال از درمان ضد انعقادی سود خواهند برد.
1) آسپرین (325mg/ dag) یک انتخاب در بیماران دارای خطر کم سکته میباشد.
2) وافارین: اگر چه وارفارین درمانی بیمار را در معرض خطر بالای خونریزیهای عمده قرار میدهد٬ اما خطر سکته را نیز 90 – 40 % کاهش میدهد. هدف از درمان٬ رسیدن به INR معادل 3 – 2 میباشد.
نکته: درمان ضد انعقادی با دوز کم (یعنی یک INR معادل 1 تا 2) و درمان ترکیبی ( مثلا آسپیرین همراه با وارفارین) دو روش کنترل لخته هستند که در حال حاضر تحت مطالعه میباشند.
پی گیری و ارجاع فیبریلاسیون دهلیزی (AF)
مشاوره با یک متخصص قلب که میتواند تصمیماتی را در مورد کاردیوورژن٬ عوامل کنترل کننده ضربان قلب و درمان ضد انعقادی اتخاذ کند٬ در اکثر بیماران توصیه میشود:
- بیمارانی که فیبریلاسیون دهلیزی (AF) با شروع جدید دارند٬ نیازمند بستری شدن هستند تا سرعت ضربان قلب کنترل شده و علت آریتمی مشخص شود.
- مبتلایان به فیبریلاسیون دهلیزی (AF) مزمن که ضعیت با ثباتی دارند٬ میتوانند در صورت نیاز ( اغلب یک بار در ماه) یزیت شوند تا از نظر درمان ضد انعقادی و کنترل علایم و ضربان قلب مونیتور شوند. درمان ضد آریتمی باید هر 1 تا 3 ماه٬ مورد ارزیابی مجدد قرار گیرد.
نکته: اقدامات حمایتی در پنومونی شامل هیدراتاسیون کافی٬ اکسیژن ( در صورت لزوم) داروهای ضد سرفه ( اغلب ضرورتی ندارند مگر آن که بیمار به علت سرفههای مداوم خسته شود) و کنترل درد پلورتیک ( به وسیلهی داروهای ضد التهاب٬ مسکنها و یا باوک اعصاب بین دندهای) میباشد.
نکته: سندروم آسپیراسیون ریوی بیشتر در موارد کاهش هوشیاری٬ نقص عملکرد فارنکس و لارنکس ( مثل میووپانی٬ نروپاتی و بلافاصله پس از قطع انتوباسیون) افزایش فشار یا حجم معده (مثل توع٬ استفراغ٬ ایلئوس و لولهی تغذیه) یا ناهنجاریهای مری که بیمار را مستعد رفلاکس میکنند. ایجاد میگردد. پنومونی ناشی از آسپیراسیون در نزدیک به 40 % آسپیراسیونها رخ داده و اکثرا مخلوطی از هوازی و بیهوازی در ایجاد آن ذخیلند. پنی سیلین G و کلیندامایسین اغلب موثرند ولی در بیماران بستری باید پوشش وسیعتری را مد نظر داشت زیرا ممکن است بیمار با باسیلهای گرم منفی و استاف طلایی کلونیزه شده باشد.
بیشتر بخوانید: بهترین متخصص قلب و عروق در تهران | بهترین فوق تخصص قلب و عروق در تهران | عوامل خطر بیماریهای قلبی عروقی
جدول 1-1-7 درمان درویی فیبریلاسیون دهلیزی
| Drow | ||
| 5-20 mg/hr intravenously | 15-20 mg (0.25mg/kg) inintrovenously over 2 minutes: repeol in 15 minutes at 20-25 mg if necessary | Diltiazom* |
| 0.05-0.2 mg/min intravenously | 2.5-5.0 mg administrored as an intravenous bolus over 1-2 minutes, followed by 5-10 mg in 15-30 minutes if necessary, maximum dose is 30 mg | Verapamil* |
| 50-200 mg/kg/min intravenously 0.25 mg intravenously every 6 hours to 0 total dose of 1 mg completes looding. Followed by 0.125 mg 0.25 mg PO or IV daily | 500 mg/ kg intravenously over 1 minute 0.25-0.5 mg introvenously | Esmolol* digoxin |
| * theseogents may cause brodycordio, hypotonsion, conduction delay, or congestive heart failve (CHF) and should only be used in monihoredsetings. | ||